Órganos internos u Ovarios:
•Es donde se desarrollan los ovulos para luego ser liberados en las trompas de Falopio.
Los ovarios o gónadas femeninas son una pareja de glándulas del tamaño de una almendra. Son los homólogos femeninos de los testículos. Se localizan uno a cada lado del útero en la cavidad pélvica superior. Una serie de ligamentos mantiene a los ovarios en posición:
•el ligamento ancho del útero, que forma parte del peritoneo parietal sujeta los ovarios mediante un pliegue doble del peritoneo llamado mesovario
•el ligamento ovárico, sujeta los ovarios al útero
•el ligamento suspensor, que los úne a la pared pélvica
•Cada ovario tiene un hilio, punto de entrada de los vasos sanguíneos y nervios. Los ovarios están constituídos de las partes siguientes:
•Epitelio germinal: la superficie de cada ovario está cubierta de una fina capa de células epiteliales que forman el epitelio germinal. El término germinal es aquí equívoco, puesto que estas células no originan ningún óvulo. Hoy se sabe que los óvulos proceden del endodermo y emigran a los ovarios durante el desarrollo embrionario.
•Inmediatamente debajo del epitelio germinal se encuentra la túnica albugínea, una capa de tejido conectivo densa e irregular.
•Estroma: una región de tejido conectivo compuesto de dos capas:
–la corteza o capa exterior que contiene los folículos ováricos
–la médula o capa interior
•
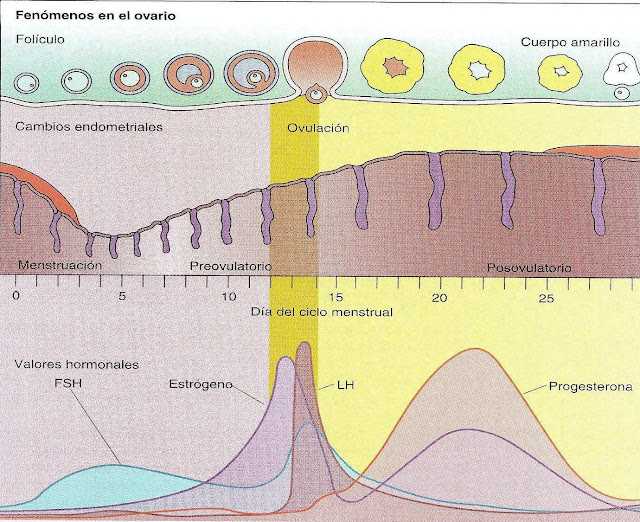
Los folículos ováricos que contienen las células sexuales femeninas inmaduras u oocitos en distintos estadíos de maduración. Cuando el folículo ha madurado, recibe el nombre de folículo de Graf. Una vez que el oocito es expulsado del ovario recibe el nombre de óvulo. El proceso de formación del óvulo se llama oogénesis.
•Cuerpo lúteo: una vez expelido el oocito (en el proceso denominado ovulación), el folículo se transforma en un cuerpo lúteo joven, que madura a cuerpo lúteo. El cuerpo lúteo produce las hormonas progesterona, estrógenos, relaxina e inhibina hasta que degenera formando una estructura fibrosa, el cuerpo albicans
•Además en los ovarios se producen
estos dos tipos de hormonas: progesterona y los estrógenos
Las Trompas de Falopio
•Conductos que comunican los ovarios con el útero. Circulan por la parte posterior del ovario.
Las trompas uterinas (también llamadas oviductos o trompas de Falopio) tienen unos 10 cm de longitud y transportan los óvulos desde los ovarios hasta el útero. Pueden considerarse tres partes:
•El extremo distal de cada trompa, con forma de embudo abierto está próximo a cada ovario y recibe el nombre de infundíbulo. Termina en unas proyecciones en forma de dedos o tentáculos llamadas fimbrias. Una de estas fimbrias está unida a la terminación lateral del ovario.
•Desde el infundíbulo, el conducto uterino se extiende medialmente hasta llegar a la parte lateral superior del útero. La ampolla es la parte más ancha y más larga, con 2/3 aproximadamente de la longitud total.
•Finalmente, cada oviducto se une al útero por una parte más estrecha llamada istmo de la trompa uterina.
•
Histológicamente, las trompas muestran tres capas:
•La capa mucosa interna contiene células columnares epiteliales ciliares que ayudan al ovocito secundario a moverse a lo largo de las mismas y células secretoras que excretan sustancias nutritivas.
•La capa central, capa muscular, consiste en un capa gruesa interna de músculo liso circular y una capa fina externa de músculo liso longitudinal. Las contracciones peristálticas de esta capa muscular y la acción de los cilios de la mucosa hacen progresar al óvulo hacia el útero.
•La capa exterior de los conductos uterinos es una membrana serosa, la serosa
Útero:
•Órgano hueco y musculoso situado posteior a la vejiga urinaria y anterior al recto.
• Tiene cuerpo, istmo y cuello.
•Su revestimiento interior es el endometrio, el cual presenta cambios cíclicos mensuales relacionados con el efecto de hormonas producidas en el ovario, los estrógenos.
•
Cuerpo del utero
Cuerpo del utero
Es un órgano hueco, en forma de pera, extraperitoneal, situado en la pelvis mayor de la mujer, que cuando adopta la posición en anteversión se apoya sobre la vejiga urinaria por delante, estando el recto por detrás. Situado entre la vagina y las trompas de Falopio.
Pared del útero
•Histológicamente, el útero está compuesto por tres capas de tejidos:
• perimetrio
•Miometrio
•endometrio
•La capa más externa, la serosa o perimetrio es una parte del peritoneo visceral que recubre incompletamente el útero. El cérvix no está recubierto hecho este de gran importancia práctica puesto que permite la cirugía uterina sin tener que performar el peritoneo. Lateralmente, forma dos anchos pliegues que constituyen los ligamentos anchos uterinos. Anteriormente cubre la vejiga urinaria y forma un fondo de saco vesicular. Posteriormente cubre el recto y forma un profundo saco llamado fondo de saco rectouterino o saco de Douglas.
•
•La capa intermedia es el miometrio que constituye el grueso de la pared uterina. Está formada por tres capas de fibras musculares que se extienden en todas direcciones y que confieren al útero la gran fuerza muscular que le será necesaria durante las contracciones del parto estimuladas por la oxitocina de la pituitaria para expulsar al feto. El miometrio es más grueso hacia el fondo del útero y más delgado en el cérvix.
La capa interna, el endometrio está altamente vascularizada y se compone de:
–una capa superficial de epitelio columnar simple con células ciliadas y secretoras (estrato compacto)
–las glándulas endometriales que se desarrollan como invaginaciones del epitelio superficial y que segregan moco (estrato esponjoso)
–el estroma endométrico o estrato basal, muy denso formado por tejido conjuntivo
•Durante la menstruación, la llamada capa funcional (estrato compacto y estrato esponjoso) se descaman y pierden espesor de tal manera que de un grosor inicial de unos 5 mm al final del ciclo endometrial pasa a tener un espesor de 0.5 mm después de la menstruación
•
Desde el punto de vista anatómico, el útero está constituido por dos elementos, el cuerpo y el cuello o cérvix, que para fines prácticos son considerados como dos órganos independientes. El cérvix, a su vez, se subdivide en: endocérvix y exocérvix. El cérvix es la porción del útero comprendida entre el istmo, que se identifica como orificio cervical interno (OCI), y el sitio de inserción de la vagina, y se subdivide en: endocérvix : que va desde el istmo (OCI) al orificio cervical externo (OCE) y el exocérvix, desde el OCE que corresponde histológicamente a la zona de transformación hasta el sitio de inserción de la vagina en el cérvix (hocico de tenca).
•El endocérvix forma una cavidad fusiforme revestida por una mucosa con pliegues similares a una hoja de palma (árbol de la vida); mide 2,5 cm, con leves variaciones y está recubierto por un epitelio cilíndrico, pseudoestratificado, con mucificación variada, en el cual las glándulas ramificadas penetran hasta las capas profundas del estroma. Este consta de tejidos conectivos con colágeno, tejido elástico y escasas fibras musculares.
•La base del epitelio del endocérvix yace sobre una membrana basal muy fina que no se observa al microscopio de luz sino con coloración especial y solo al microscopio electrónico se puede apreciar su integridad.
•El exocérvix está formado por un epitelio plano de revestimiento, con una membrana basal definida. Histológicamente la mucosa está formada por cuatro capas similares a las del epitelio vaginal (basal, parabasal, intermedia y superficial) que reposan sobre una membrana basal y producen glucógeno. El estroma del exocérvix es similar al de endocérvix. Pero el exocérvix no tiene fibras musculares; además, el epitelio exocervical no tiene glándulas
•Con respecto a los aspectos fisiológicos, el endocérvix comunica el endometrio con la vagina y tiene dos funciones principales, una de tipo esfinteriano pues aunque el OCI carece de un esfínter propiamente dicho y sólo posee algunas fibras musculares, exhibe esta propiedad ya que se relaja por la influencia de los estrógenos y se contrae por acción de la progesterona. La otra función es la de actuar como barrera protectora ante las bacterias que provienen de la vagina, acción que desempeña el moco cervical, el cual, a su vez, favorece la penetración de los espermatozoides gracias a su respuesta a los estrógenos. El moco, además, tiene una función de lubricación.
•
En contraste, el exocérvix al parecer solamente tiene una función de protección. De hecho, el exocérvix se extirpa quirúrgicamente y si se conserva el OCI las funciones del útero quedan indemnes.
•Con estas consideraciones creemos que es posible individualizar los dos segmentos de cérvix y mucho más luego de analizar la patología y la clínica de una de las entidades más importantes de este órgano como es el cáncer.
•Corte histológico a mediano aumento de mucosa exocervical:
•superficie lisa, sin pliegues o glándulas.
•Se reconocen cuatro estratos:
• 1) estrato basal, formado por una sola capa de células con escaso citoplasma y núcleos hipercromáticos con su eje mayor perpendicular a la membrana basal
•2) estrato parabasal, formado por pocas capas de células poligonales con más citoplasma y núcleos centrales redondeados
• 3) estrato intermedio, formado por varias capas de células con citoplasma abundante, claro (rico en glicógeno) y núcleos redondos centrales, similares a los del estrato parabasal
•4) estrato superficial, formado por varias capas de células aplanadas (escamosas) con núcleo central pequeño y retraído.
MUCOSA ENDOCERVICAL:
•Corte histológico a mediano aumento de mucosa con pliegues y repliegues ("glándulas"), revestida por epitelio cilíndrico (columnar) simple mucoide.
• Revestida por epitelio pavimentoso plano estratificado (escamoso).
MUCOSA CERVICAL:
•. UNION ESCAMO-COLUMNAR. A la derecha, epitelio plano estratificado. A la izquierda, superficie revestida por epitelio columnar mucoide, por debajo, un repliegue o glándula endocervical.
Vagina
•Es el canal que comunica con el exterior, conducto por donde entrarán los espermatozoides.
Capas de la pared vaginal tipo
•Túnica mucosa
•La túnica mucosa forma bastantes pliegues (arrugas vaginales, dependiendo la orientación de las mismas según la especie) y en ocasiones llega a cerrar por completo la luz vaginal.
•Dos capas:
•Epitelio: Su diámetro oscila mucho, promedio 3 cm. En el epitelio, no mucoso, plano estratificado, existe gran cantidad de glucógeno durante la fase proliferativa o luteica producido por células eosinófilas, cuya fermentación, producida por la flora bacteriana (bacilos de Döderlein), que lo transforma en ácido láctico, confiere el carácter ácido a la superficie del epitelio vaginal.
•Durante la fase secretora, el grosor de esta capa disminuye considerablemente, y su citología también cambia, dominando la situación las células basófilas, junto con leucocitos y diversas bacterias
•. Es en esta fase (y no en la anterior) cuando la eyaculación masculina (a través del pene) puede producir con mucho mayores probabilidades el embarazo pues en la fase anterior la luz vaginal se encuentra cerrada.
• Es, de hecho, en la fase secretora cuando se generan más infecciones (debido a la ausencia de ácido láctico). Es posible que esta etapa "inofensiva" ayude a la supervivencia de los espermatozoides. Además, los leucocitos de la lámina propia pueden ayudar a evitar alguna infección (es posible que algún microorganismo atraviese el epitelio vaginal).
•Lámina propia: Es el tejido laxo conjuntivo que une el epitelio a las capas musculares. En su zona profunda existen fibras más gruesas y vasos de mayor calibre, dándose así tejido eréctil, formando esos vasos las llamadas cavernas vasculares.
•Túnica muscular
•El músculo liso posee, a su vez, dos estratos diferenciados: uno interno, compuesto de fibras circulares, y uno externo, más grueso, compuesto de fibras longitudinales musculares también lisas.
•En cuanto al músculo esquelético, en la parte inferior existe una especie de esfínter, que cierra la vagina. Se trata de células musculares esqueléticas del músculo bulboesponjoso.
•Túnica adventicia
•Se trata de tejido conectivo laxo, y contiene un gran plexo venoso.
•




No hay comentarios:
Publicar un comentario